Les escarres (ou plaies de pression) sont des plaies cutanées provoquées par une compression prolongée des tissus mous entre deux plans durs. Les localisations les plus fréquentes sont le talon et le sacrum. La pression peut être associée à des forces de cisaillements ou de frottements. La pression empêche le sang de circuler correctement, avec pour conséquence une détérioration des tissus et l’apparition de plaies. Lever la pression est essentiel pour leur traitement. Les personnes alitées ou en fauteuil roulant sont particulièrement à risque de développer des escarres.
Population à risque
Les escarres représentent une importante cause de morbidité et de mortalité, particulièrement chez les personnes âgées alitées, les personnes paraplégiques et tétraplégiques, les patients atteints de trouble de la sensibilité et/ou de la motricité, ou les patients présentant des lésions transitoires (coma, affections neurologiques…).
Les différents stades des escarres
Les escarres sont classées selon la profondeur du tissu lésé. En 2009, l’EPUAP-NPUAP (European/National pressure ulcer advisory panel) a défini une classification en quatre stades :
Stade I Érythème non blanchissant sur peau intacte.
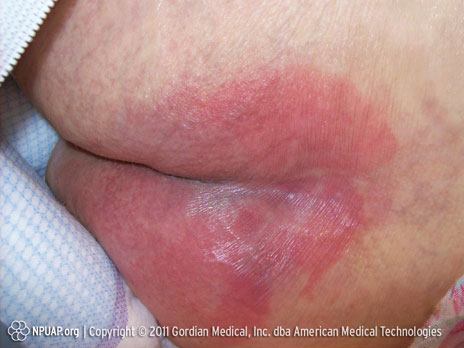
Image : Fessier, Stade I. Source : NPUAP.
La peau est intacte. Elle est le siège d'un érythème qui ne blanchit pas à la pression. Cet érythème peut ne pas se voir chez les personnes ayant une peau foncée. Les indicateurs, dans ce cas-là, sont : chaleur, œdème, douleur ou induration des tissus. Le blanchissement peut ne pas être visible sur les peaux plus foncées.
Escarre stade II : Perte de la peau d’épaisseur partielle ou cloque
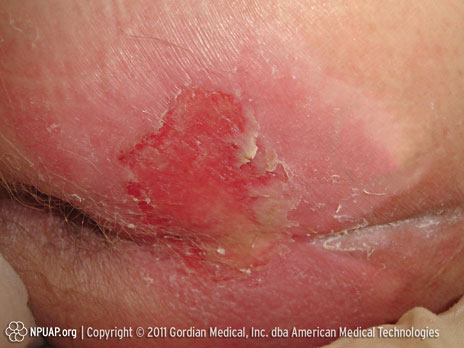
Image : Fessier, Stade II. Source : NPUAP.
Perte de l’épaisseur partielle de la peau touchant l'épiderme, le derme ou les deux. La plaie a l'aspect d'une abrasion, d'une phlyctène (ampoule) ou d'une ulcération peu profonde.
Escarre stade III : Perte de l’épaisseur totale de la peau (graisse visible)
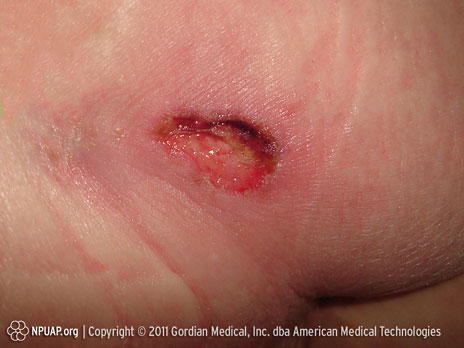
Image : Ischion, Stade III. Source NPUAD.
Perte de l’épaisseur totale de la peau La graisse sous-cutanée peut être visible, mais les os, tendons ou muscles ne sont pas exposés. De la fibrine peut être présente. La détérioration peut s'étendre au fascia des muscles sous jacents.
Escarre stade IV : Atteinte de l’épaisseur totale de la peau et détérioration des tissus sous jacents (muscle/os visible)
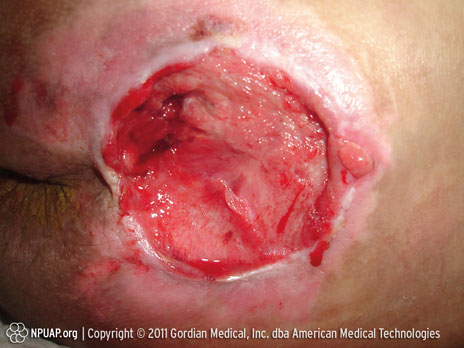
Image : Coccyx, Stade IV. Source : NPUAP.
Atteinte de l’épaisseur totale de la peau avec détérioration des muscles, des os ou des tendons. De la fibrine peut être présente. Inclut souvent des plaies cavitaires et profondes.
Prise en charge des escarres
- Diminuer ou supprimer les pressions par des mesures appropriées.
- Le soin des plaies doit être optimisé par :
- Une détersion des tissus nécrotiques
- Le nettoyage de la plaie et de la peau péri-lésionnelle
- L'utilisation de pansements appropriés maintenant un milieu humide
Les pansements adaptés pour le traitement des escarres sont les pansements hydrocellulaires comme Biatain Silicone ou Biatain Adhesive, les pansements hydrocolloïdes comme Comfeel Plus et les pansements alginate comme Biatain Alginate qui offrent une gestion optimale des exsudats. Les pansements à l'argent comme Biatain Ag peuvent aider à réduire ou à résorber l'infection d'une plaie.
Les pansements à l'ibuprofène tels que Biatain Ibu sont indiqués pour les plaies douloureuses (douleur nociceptive) L’intérêt des pansements Biatain Ibu dans le traitement des plaies douloureuses a été démontré dans plusieurs études randomisées.